Parodontologia è una branca dell’odontoiatria che si occupa della diagnosi e del recupero delle strutture portanti dei denti (parodonto). Il parodonto è costituito dalle gengive, osso alveolare e fibre che legano il dente all’osso (legamento parodontale).
La gengivite è un’infiammazione dei tessuti gengivali. La reazione infiammatoria si sviluppa in risposta all’accumulo della placca batterica lungo il collo del dente. L’infiammazione danneggia le cellule epiteliali e per questo motivo il legamento epiteliale e la connessione con la superficie dei denti si indebolisce gradualmente. A questo punto si possono notare i primi sintomi di gengivite - il sanguinamento delle gengive. Questo accade quando si lavano i denti e durante l’uso del filo interdentale. In caso di gengivite grave anche può accadere anche durante la masticazione.
A causa del sanguinamento i pazienti tendono a evitare l’area intorno al collo del dente durante l’igiene orale quotidiana, lo spazzolano di meno o evitano di usare il filo interdentale. La scarsa igiene orale favorisce un maggiore accumulo di placca che, di seguito, aumenta l’infiammazione e anche il sanguinamento. Così si chiude un circolo vizioso in cui la gengivite e il sanguinamento indeboliscono l’igiene orale, e la scarsa igiene favorisce il rafforzamento dell’infiammazione e del sanguinamento. Altri cambiamenti visibili nel caso della gengivite possono essere arrossamento e gonfiore delle gengive. La gengiva perde la sua consistenza ruvida “a buccia d’arancia” e diventa lucida, rossa e tesa. Questi cambiamenti diventano visibili solo in una forma più pronunciata di gengivite.
Nelle forme più lievi di gengivite non ci sono altri cambiamenti visibili, tranne il sanguinamento. Dunque, l’unico segno che accompagna tutte le forme di gengivite è il sanguinamento, il che lo rende il criterio più importante nella diagnosi della gengivite. Trattando la gengivite e mantenendo una buona igiene orale, il legamento epiteliale danneggiato viene completamente recuperato. Tutti i danni che si verificano durante la gengivite sono reversibili, a differenza dalla parodontite, in cui anche dopo il trattamento persiste il danno permanente al parodonto.
La causa principale della gengivite è la placca batterica che causa l’infiammazione. Tuttavia, ci sono forme di gengivite che non sono causate dalla placca e che a volte possono verificarsi durante la gravidanza e la pubertà.
I cambiamenti ormonali alterano la reattività del sistema immunitario e causano una tendenza a sviluppare la gengivite già con l’accumulo di piccole quantità di placca. Pertanto, in questo periodo di vita per alcune persone c’è un aumentato rischio di gengivite, anche con una buona igiene orale. Durante il trattamento è necessario combinare la rimozione della placca dal dentista con un’igiene orale intensa a casa. Queste misure devono essere implementate fino a quando i livelli ormonali non tornano in equilibrio. Alla fine della pubertà o della gravidanza, non si verifica più la maggiore tendenza alla gengivite.
Un tipo speciale di gengivite può verificarsi quando si utilizzano determinati farmaci i cui effetti collaterali aumentano il volume delle gengive. Nella maggior parte dei casi questi sono fenitoina (farmaco per l’epilessia), nifedipina (farmaco contro l’ipertensione e disturbi del ritmo cardiaco) e ciclosporina (farmaco per prevenire le reazioni di rigetto da trapianto d’organo) e altri farmaci. Questi farmaci non causano direttamente la gengivite, ma a causa dell’aumento del volume e del gonfiore della gengiva, essi creano difficoltà nella rimozione della placca nel collo del dente. A causa del maggiore accumulo di placca, la gengivite si sviluppa e aumenta ulteriormente il gonfiore e la crescita eccessiva delle gengive.
Questa forma di gengivite viene solitamente trattata sostituendo il farmaco che lo ha causato con un altro farmaco che ha un effetto simile, ma non aumenta il volume della gengiva.
La parodontite è un cambiamento infiammatorio che colpisce gli strati più profondi del parodonto – osso alveolare, cemento e legamento parodontale. La parodontite si sviluppa sempre dalla gengivite. Quando i batteri si trovano sotto il legamento epiteliale, formano la cosiddetta placca sottogengivale che è estremamente resistente alla cura orale quotidiana. I batteri protetti all’interno della placca sottogengivale crescono e si riproducono liberamente e la placca si mineralizza parzialmente e forma il tartaro sottogengivale. Non può essere rimosso con nessun metodo “domestico” di igiene orale, ma solo con una pulizia professionale. La placca sottogengivale e il tartaro permettono lo sviluppo di un grande numero di batteri nell’area sotto il solco gengivale, nella cosiddetta tasca gengivale.
A causa dell’azione degli enzimi e delle tossine batteriche, ma anche dei propri anticorpi, gradualmente si arriva a danneggiare i tessuti parodontali più profondi. L’osso alveolare viene riassorbito (scompare), gli alveoli diventano meno profondi e le fibre parodontali vengono scomposte e separate dalla radice e dall’osso alveolare. Così il dente perde il sistema di supporto che lo stabilizza e quando il danno diventa abbastanza esteso, il sostegno dei denti diventa debole e i denti si allentano.
I tipi della parodontite si dividono in base alla velocità della progressione:
1) Parodontite aggressiva di solito si verifica nella pubertà o nell’adolescenza. Appare improvvisamente e ha una significativa componente ereditaria. Progredisce velocemente e porta alla perdita delle strutture di supporto dei denti permanenti giovani. È necessario un trattamento rapido e decisivo e un’igiene orale intensa a casa per fermare l’infiammazione e prevenirne il ripetersi.
2) Chronic periodontitis si verifica più tardi nella vita, di solito dopo i 40 anni. Progredisce più lentamente (per diversi anni) e nel suo corso si alternano periodi calmi e attacchi acuti, a volte con pus, gonfiore, dolore e alitosi. Anche questa forma di parodontite provoca danni irreversibili ai denti e, se non trattata in modo tempestivo, può portare alla loro perdita.
Divisione della parodontite in base all’estensione:
1) Localizzata - riguarda meno del 30% della bocca
2) Generalizzata –riguarda più del 30% della bocca
Divisione della parodontite secondo la gravità:
1) Iniziale
2) Media
3) Avanzata
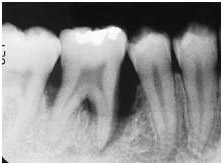
Il cambiamento più importante visibile sulla panoramica è la perdita ossea intorno ai denti e ritiro della gengiva che scopre i “colletti” dentali. L’osso viene riassorbito a causa del processo infiammatorio e il dente perde parte delle fibre parodontali (i propri sostegni).
L’ascesso parodontale è un fenomeno estremamente doloroso che si verifica come conseguenza della parodontite non trattata. Questo è un ammasso di pus che si forma nello spazio parodontale e si manifesta come un gonfiore doloroso alle radici del dente. Il pus si forma durante gravi reazioni infiammatorie ed è costituito da residui decomposti di batteri e da tessuto danneggiato. Il liquido denso è di colore giallastro e odore sgradevole. Quando la parodontite progredisce in profondità o la tasca si chiude, il pus non può essere drenato e si forma un ascesso parodontale. Terapia: il pus si deve rimuovere urgentemente attraverso l’apertura della tasca o chirurgicamente. Dopo aver pulito il pus, quando i sintomi cessano, è necessario passare al trattamento della parodontite avanzata che ha causato la formazione di ascessi. Esiste una forma cronica di ascessi che si manifesta nella formazione delle fistole – “brufolini” attraverso i quali il pus accumulato esce. Siccome il pus viene drenato e non si accumula, non si formano ascessi, né gonfiore e dolore.
Le infiammazioni del parodonto, la gengivite e la parodontite sono il risultato di interazioni tra la placca batterica e le forze di difesa dell’organismo. Gran parte del danno al parodonto è provocato da una reazione difensiva dell’organismo e non solo dai batteri. Pertanto, la tendenza a sviluppare le malattie parodontali è geneticamente determinata e deve quindi essere valutata sulla base dell’anamnesi familiare. I pazienti con forme estremamente gravi di malattia parodontale hanno spesso genitori con parodontite.
Negli ultimi anni sono stati sviluppati dei test che possono essere utilizzati per determinare la reattività del sistema immunitario del corpo e quindi la propensione a sviluppare parodontite. Determinano l’attività di alcuni geni e composti biochimici essenziali per la regolazione dell’infiammazione. Tuttavia, a causa dell’elevato numero e della complessa interazione di tutti i componenti dell’infiammazione, questi test non sono molto affidabili e vengono raramente applicati nella pratica. Pertanto, per prevedere la tendenza a sviluppare le malattie parodontali, l’anamnesi familiare è più affidabile. I pazienti che hanno la tendenza a sviluppare le malattie parodontali dovrebbero prestare particolare attenzione a un’igiene orale accurata e regolare e controlli regolari dal dentista, al fine di riconoscere tempestivamente questa malattia e iniziare con la terapia.